- Autor Rachel Wainwright [email protected].
- Public 2023-12-15 07:40.
- Ostatnio zmodyfikowany 2025-11-02 20:14.
Etapy zawału mięśnia sercowego: ostry, podostry, bliznowaciejący
Treść artykułu:
-
Etapy zawału mięśnia sercowego
- Pierwszy, najbardziej ostry etap lub stadium niedokrwienia
- Po drugie, ostry etap zawału mięśnia sercowego
- Trzeci, podostry etap zawału mięśnia sercowego
- Etap 4 - bliznowaciejący
- Mechanizm rozwoju zawału serca
- Objawy
- Rozpoznanie zawału serca
- Leczenie na różnych etapach zawału serca
- Wideo
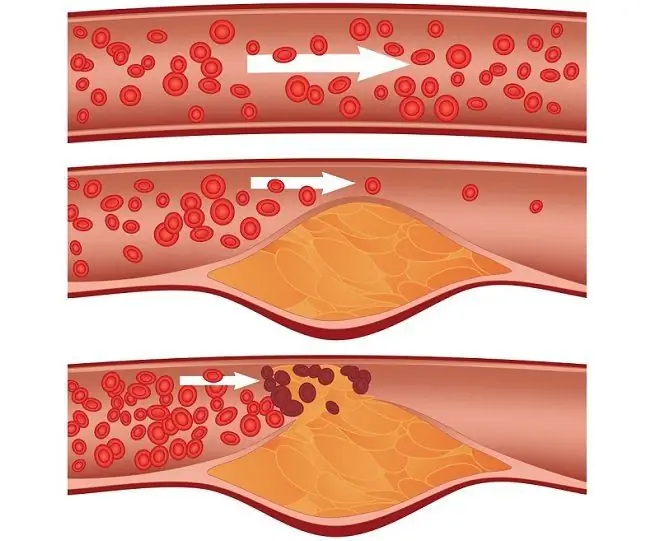
Etapy zawału mięśnia sercowego, pomimo szybkiego rozwoju procesu, są ważne dla ustalenia pierwszej pomocy, leczenia i zapobiegania opóźnionym powikłaniom. Zawał mięśnia sercowego jest ostrym naruszeniem krążenia mięśnia sercowego, co prowadzi do jego uszkodzenia. Kiedy naczynie zasilające określony obszar serca zostaje zatkane, zniszczone lub zwężone w wyniku skurczu, mięsień sercowy odczuwa ostry brak tlenu (a serce jest najbardziej energochłonnym narządem człowieka), w wyniku czego tkanki tego obszaru giną - powstaje martwica.

Ważne jest, aby opieka medyczna była zapewniona we wczesnych stadiach zawału mięśnia sercowego
Etapy zawału mięśnia sercowego
Uszkodzenie rozwija się sekwencyjnie, w kilku etapach. Ponieważ układ odpornościowy działa pośrednio na tkanki za pośrednictwem przekaźników biologicznych, lekarze mają trochę czasu, aby pomóc uniknąć śmierci komórek mięśnia sercowego lub przynajmniej zminimalizować uszkodzenia.
Pierwszy, najbardziej ostry etap lub stadium niedokrwienia
To bardzo krótki, ale najkorzystniejszy okres na udzielenie pierwszej pomocy. Jego czas trwania wynosi średnio 5 godzin od początku ataku, ale dość trudno jednoznacznie określić moment przejścia dławicy piersiowej do zawału, a czas kompensacji jest indywidualny, dlatego możliwe są wahania w dość szerokim zakresie. Anatomia patologiczna pierwszego etapu polega na utworzeniu pierwotnej strefy martwicy z powodu ostrego zaburzenia krążenia, a to skupienie będzie się dalej rozszerzać. Już na tym etapie pojawiają się pierwsze objawy kliniczne - ostry ból w klatce piersiowej, osłabienie, drżenie, tachykardia. Niestety bardzo często pacjenci nie potrafią określić tego stanu jako zawału serca, nie przywiązują do niego wagi, starają się go ignorować i cierpią na niebezpieczne powikłania.
Po drugie, ostry etap zawału mięśnia sercowego
Ten etap charakteryzuje się rozszerzeniem strefy martwicy do tego stopnia, że utrata tego obszaru mięśnia sercowego pociąga za sobą niewydolność serca, ogólnoustrojowe zaburzenia krążenia. Może to zająć do 14 dni. Jeśli zapewniona zostanie odpowiednia opieka medyczna, ten stan można również skompensować, aby powstrzymać niszczenie tkanek. Liczba komórek, które obumierają w ostrej fazie, wpłynie na wygląd i charakter opóźnionych powikłań. W tym okresie może rozwinąć się wstrząs kardiogenny i zespół reperfuzyjny - dwa niebezpieczne wczesne powikłania. Wstrząs kardiogenny występuje, gdy zmniejsza się rzut serca, a obwodowy opór naczyniowy uniemożliwia wydajne pompowanie krwi. Zespół reperfuzji rozwija się przy nadmiernym stosowaniu fibrynolitów - następnie po długim niedokrwieniu komórki nagle wracają do pracy i są uszkadzane przez utlenione rodniki.
Trzeci, podostry etap zawału mięśnia sercowego
To przełomowy moment w przebiegu choroby. Trwa od dwóch tygodni do miesiąca, w którym to czasie komórki w nekrobiozy (granica między życiem a śmiercią) nadal mają szansę wrócić do pracy, jeśli warunki sprzyjają regeneracji. Okres ten charakteryzuje się odpowiedzią immunologiczną na aseptyczne zapalenie. Od tego momentu może rozwinąć się zespół Dresslera - choroba autoimmunologiczna, która charakteryzuje się uszkodzeniem mięśnia sercowego przez komórki odpornościowe. Jeśli wynik jest pozytywny, obszar nekrotyczny jest wchłaniany przez makrofagi, a produkty rozpadu są metabolizowane. Powstała wada zaczyna wypełniać tkankę łączną, tworząc bliznę.
Etap 4 - bliznowaciejący
Czas trwania ostatniego etapu zawału wynosi ponad dwa miesiące. W tej fazie tkanka łączna całkowicie zastępuje zniszczony obszar. Ponieważ jednak ta tkanka jest tylko „cementem” organizmu, nie jest w stanie przejąć funkcji mięśnia sercowego. W efekcie osłabia się siła wyrzutu, obserwuje się zaburzenia rytmu i przewodzenia. Pod wysokim ciśnieniem blizna rozciąga się, serce rozszerza się, ściana serca staje się cieńsza i może pęknąć. Jednak odpowiednia terapia wspomagająca zapobiega temu, a brak środków uszkadzających daje pacjentom na tym etapie nadzieję na pomyślny wynik.
Czasami fazy zanikają lub przechodzą jedna w drugą, tak że niemożliwe jest oddzielenie konkretnego etapu zawału serca. Aby dowiedzieć się, który etap się odbywa, a następnie dostosować leczenie, pozwoli na to diagnostyka instrumentalna.
Mechanizm rozwoju zawału serca
Zawał mięśnia sercowego to jedna z najczęstszych i jednocześnie najgroźniejszych chorób układu sercowo-naczyniowego. Charakteryzuje się wysoką śmiertelnością, z których większość występuje w pierwszych godzinach ataku głodu tlenowego (niedokrwienia) mięśnia sercowego. Zmiany nekrotyczne są nieodwracalne, ale pojawiają się w ciągu kilku godzin.

Stres jest jednym z wyzwalaczy zawału mięśnia sercowego
Wiele czynników wpływa na układ sercowo-naczyniowy, zwiększając ryzyko zawału serca. To palenie, niezrównoważona dieta z dużą ilością tłuszczów trans i węglowodanów, brak aktywności fizycznej, cukrzyca, niezdrowy tryb życia, praca nocna, narażenie na stres i wiele innych. Istnieje tylko kilka przyczyn, które bezpośrednio prowadzą do niedokrwienia - skurcz naczyń wieńcowych zaopatrujących serce (ostra niewydolność naczyniowa), ich zablokowanie przez blaszkę miażdżycową lub skrzeplinę, krytyczny wzrost wymagań żywieniowych mięśnia sercowego (np. Podczas dużego wysiłku fizycznego, stresu), uszkodzenie ściany naczynia, a następnie pęknięcie.
Serce jest w stanie przez pewien czas zrekompensować niedokrwienie dzięki substancjom odżywczym zgromadzonym wewnątrz kardiomiocytów (komórek mięśnia sercowego), ale rezerwy wyczerpują się po kilku minutach, po czym komórki umierają. Strefa martwicy nie może odgrywać funkcjonalnej roli w pracy narządu mięśniowego, wokół niej powstaje aseptyczny stan zapalny i dochodzi do ogólnoustrojowej odpowiedzi immunologicznej na uszkodzenia. Jeśli pomoc nie zostanie udzielona we właściwym czasie, strefa ataku serca będzie nadal się rozszerzać.
Objawy
Objawy choroby są różne, ale istnieje kilka oznak wskazujących na wysokie prawdopodobieństwo zawału serca. Przede wszystkim jest to ból serca, który promieniuje do dłoni, palców, szczęki, między łopatkami.
Kryterium diagnostycznym jest naruszenie kurczliwej, przewodzącej, rytmicznej pracy serca z powodu uszkodzenia układu przewodzącego - pacjent odczuwa silne drżenie serca, jego zatrzymanie (przerwy w pracy), nieregularne uderzenia w różnych odstępach czasu. Obserwuje się również efekty ogólnoustrojowe - pocenie się, zawroty głowy, osłabienie, drżenie. Jeśli choroba postępuje szybko, dodaje się duszność z powodu niewydolności serca. Można zaobserwować psychiczne przejawy zawału serca - lęk przed śmiercią, niepokój, zaburzenia snu, podejrzliwość i inne.
Czasami klasyczne objawy nie są wyraźne, a czasami pojawiają się nietypowe objawy. Następnie mówią o nietypowych postaciach zawału mięśnia sercowego:
- brzucha - w swoich przejawach przypomina zapalenie otrzewnej z ostrym zespołem brzucha (silny ból w okolicy nadbrzusza, uczucie pieczenia, nudności);
- mózgowy - występuje w postaci zawrotów głowy, zmętnienia świadomości, rozwoju objawów neurologicznych;
- obwodowy - ból jest oddalony od źródła i zlokalizowany na czubkach palców, szyi, miednicy, nogach;
- postać bezbolesna lub skąpoobjawowa - występuje zwykle u pacjentów z cukrzycą.
Pod względem anatomicznym wyróżnia się kilka rodzajów zawałów serca, z których każdy uszkadza różne błony serca. Zawał przezścienny dotyka wszystkich warstw - powstaje duży obszar uszkodzenia, w dużym stopniu cierpi na tym czynność serca. Niestety ten gatunek jest również odpowiedzialny za większość przypadków zawału mięśnia sercowego.
Zawał śródścienny ma ograniczoną lokalizację i korzystniejszy przebieg. Strefa uszkodzenia znajduje się na grubości ściany serca, ale nie dochodzi do nasierdzia zewnętrznego ani do wsierdzia wewnętrznego. W przypadku zawału podwsierdziowego zmiana jest zlokalizowana bezpośrednio pod wewnętrzną powłoką serca, aw przypadku zawału podsierdziowego - pod zewnętrzną.
W zależności od rozległości zmiany i cech procesu martwiczego rozróżnia się również zawał dużej i małej ogniskowej. Duża ogniskowa ma charakterystyczne objawy na elektrokardiogramie, a mianowicie patologiczną falę Q, dlatego dużą ogniskową nazywa się zawałem Q, a małą ogniskową to nie zawał Q. Rozmiar uszkodzonego obszaru zależy od kalibru tętnicy, która wypadła z krążenia. Jeśli przepływ krwi w dużej tętnicy wieńcowej jest zablokowany, dochodzi do zawału o dużej ogniskowej, a jeśli gałąź końcowa jest małą ogniskową. Mały ogniskowy zawał może prawie nie objawiać się klinicznie, w tym przypadku pacjenci przenoszą go na nogi, a blizna po zmianie jest odkrywana zupełnie przypadkowo. Jednak również w tym przypadku funkcja serca znacznie się pogarsza.
Rozpoznanie zawału serca
Najważniejszą metodą rozpoznania zawału serca jest EKG (elektrokardiogram), który jest łatwo dostępny i można go wykonać w karetce pogotowia w celu określenia rodzaju i miejsca uszkodzenia. Poprzez zmiany w czynności elektrycznej serca można ocenić wszystkie parametry zawału serca - od wielkości ogniska do czasu trwania.

Małe ogniskowe zmiany w mięśniu sercowym nazywane są innymi niż zawał Q.
Pierwszy etap charakteryzuje się uniesieniem (uniesieniem) odcinka ST, co świadczy o ciężkim niedokrwieniu. Segment podnosi się tak bardzo, że łączy się z załamkiem T, którego wzrost wskazuje na uszkodzenie mięśnia sercowego.
W drugim, ostrym stadium zawału mięśnia sercowego pojawia się patologiczny głęboki załamek Q, który może przekształcić się w ledwo zauważalne R (zmniejszyło się z powodu pogorszenia przewodnictwa w komorach serca) lub może go pominąć i przejść bezpośrednio do ST. To na podstawie głębokości patologicznego Q rozróżnia się zawał Q i zawał Q bez zawału.
W kolejnych dwóch etapach pojawia się, a następnie zanika głęboka T - jej normalizacja, a także powrót wysokiego ST do izoliny, wskazuje na zwłóknienie, zastąpienie ogniska uszkodzenia tkanką łączną. Wszystkie zmiany w EKG są stopniowo niwelowane, tylko R nadal zyska niezbędny potencjał przez długi czas, ale w większości przypadków nigdy nie wraca do wskaźnika przed zawałem - kurczliwość mięśnia sercowego jest trudna do powrotu po ostrym niedokrwieniu.
Ważnym wskaźnikiem diagnostycznym jest badanie krwi, ogólne i biochemiczne. Analiza ogólna (kliniczna) pozwala zobaczyć zmiany charakterystyczne dla ogólnoustrojowej odpowiedzi zapalnej - wzrost liczby leukocytów, wzrost ESR. Analiza biochemiczna mierzy poziom enzymów specyficznych dla tkanki serca. Do wskaźników charakterystycznych dla zawału serca należy wzrost poziomu CPK (fosfokinazy kreatynowej) frakcji MV, LDH (dehydrogenazy mleczanowej) 1 i 5, zmiana poziomu transaminaz.
Echokardiografia jest decydującym badaniem mającym na celu wyjaśnienie zmian hemodynamicznych w sercu po urazie. Pozwala na wizualizację przepływu krwi, martwicy lub zwłóknienia.

USG serca lub echokardiografia pozwala szczegółowo zbadać przepływ krwi wieńcowej i dotknięty obszar
Leczenie na różnych etapach zawału serca
Na początkowych etapach leczenie ma na celu zmniejszenie uszkodzeń, jakie otrzymuje mięsień sercowy. W tym celu wprowadza się leki, które rozpuszczają skrzeplinę i zapobiegają agregacji, czyli sklejaniu się płytek krwi. Stosowane są również leki zwiększające wytrzymałość mięśnia sercowego w warunkach niedotlenienia oraz leki rozszerzające naczynia krwionośne w celu zwiększenia światła tętnic wieńcowych. Zespół bólowy jest zatrzymywany przez narkotyczne leki przeciwbólowe.
W późniejszych etapach konieczna jest kontrola diurezy pacjenta, dodatkowo stosuje się wazoprotektory i różnego rodzaju stabilizatory błon. Niewydolność serca jest do pewnego stopnia kompensowana lekami kardiotonicznymi.
W przyszłości prowadzona jest rehabilitacja kardiologiczna i terapia wspomagająca.
Wideo
Oferujemy do obejrzenia filmu na temat artykułu.

Nikita Gaidukov O autorze
Wykształcenie: studentka IV roku Wydziału Lekarskiego nr 1, specjalizacja: medycyna ogólna, Winnicki Narodowy Uniwersytet Medyczny. N. I. Pirogov.
Doświadczenie zawodowe: Pielęgniarka oddziału kardiologii Szpitala Okręgowego nr 1 w Tyaczowie, genetyk / biolog molekularny w Laboratorium Reakcji Łańcuchowej Polimerazy w VNMU im. N. I. Pirogov.
Znalazłeś błąd w tekście? Wybierz go i naciśnij Ctrl + Enter.