- Autor Rachel Wainwright wainwright@abchealthonline.com.
- Public 2023-12-15 07:40.
- Ostatnio zmodyfikowany 2025-11-02 20:14.
Hepatoza
Treść artykułu:
- Przyczyny i czynniki ryzyka
- Formy choroby
- Objawy
- Diagnostyka
- Leczenie
- Możliwe komplikacje i konsekwencje
- Prognoza
- Zapobieganie
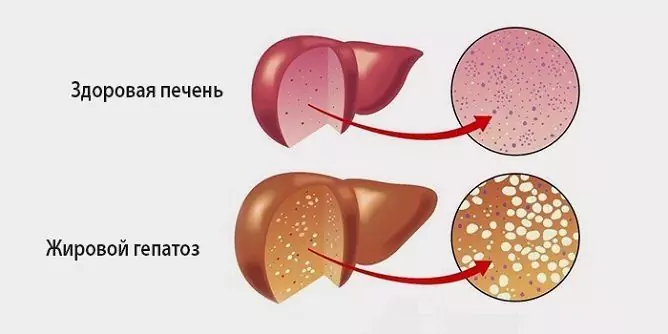
Hepatoza to grupa niezapalnych chorób wątroby, których rozwój jest spowodowany czynnikami dziedzicznymi lub egzogennymi. Charakteryzują się zanikiem hepatocytów i upośledzeniem procesów metabolicznych w wątrobie.

Zmiany dystroficzne w wątrobie z tłuszczową hepatozą
Przyczyny i czynniki ryzyka
Istnieje wiele przyczyn, które mogą powodować rozwój hepatozy. Są podzielone na dwie grupy: dziedziczną i zewnętrzną (egzogenną). Wirusowe zapalenie wątroby jest związane z uwarunkowanymi genetycznie zaburzeniami metabolizmu bilirubiny i kwasów żółciowych w wątrobie. Tego rodzaju patologie obejmują:
- Zespół rotora;
- Zespół Dabin-Johnsona;
- Zespół Lucy-Driscoll;
- Zespół Criglera-Nayyara;
- Choroba Gilberta.
Patogeneza tych chorób jest spowodowana dziedziczną wadą syntezy enzymów odpowiedzialnych za wiązanie, transport i uwalnianie bilirubiny.
Zewnętrzne przyczyny rozwoju hepatozy obejmują choroby, które mają toksyczny wpływ na wątrobę (otyłość, cukrzyca, patologia tarczycy), nadużywanie alkoholu, zatrucia (trujące grzyby, niektóre leki, trucizny fosforoorganiczne).

Cukrzyca w połączeniu z otyłością prowadzi do stłuszczenia wątroby
Formy choroby
W zależności od przyczyn, które je spowodowały, hepatoza dzieli się na kilka typów:
- Alkoholowa tłuszczowa hepatoza. Po wirusowym zapaleniu wątroby uważana jest za drugą najważniejszą chorobę wątroby. Nasilenie jego objawów zależy od czasu spożywania napojów alkoholowych i ich ilości, podczas gdy jakość praktycznie nie ma wpływu na przebieg choroby. Cechą tej formy jest to, że odrzucenie alkoholu może prowadzić do regresji klinicznych objawów hepatozy i zmian morfologicznych w wątrobie.
- Bezalkoholowa tłuszczowa hepatoza. W patogenezie główną rolę odgrywa martwica (śmierć) hepatocytów, a następnie zastąpienie ich tkanką tłuszczową (tłuszczową). Choroba jest powszechna - spośród wszystkich przewlekłych patologii wątroby stanowi 10%. Najczęściej bezalkoholowa stłuszczeniowa hepatoza wątroby przebiega bezobjawowo i tylko w rzadkich przypadkach powoduje rozwój nadciśnienia wrotnego, niewydolności wątroby, marskości.
- Toksyczna hepatoza. Występuje w wyniku narażenia organizmu na określone związki chemiczne (trucizny fosforoorganiczne, rozpuszczalniki, sole metali ciężkich) lub toksyny pochodzenia naturalnego (blady muchomor, żyłki). Toksyczna hepatoza ma różne warianty przebiegu klinicznego, różni się także zmianami morfologicznymi w tkance wątroby. Hepatotoksyczne działanie trucizn wzrasta na tle alkoholizmu, ciężkich chorób ogólnych, głodu białkowego, wirusowego zapalenia wątroby.
- Dziedziczna hepatoza. Występuje u 2-5% populacji. W większości przypadków przebiega korzystnie i nie powoduje wyraźnych zmian morfologicznych w komórkach wątroby, pod warunkiem przestrzegania przez pacjentów zasad prawidłowego odżywiania i zdrowego trybu życia. Najczęstszą postacią hepatozy jest choroba Gilberta (niesprzężona dziedziczna hiperbilirubinemia niehemolityczna), którą zwykle rozpoznaje się u mężczyzn w młodym i średnim wieku. Czynniki zewnętrzne (stosowanie sterydów anabolicznych i szeregu antybiotyków, spożywanie alkoholu, stres, znaczna aktywność fizyczna, ciężkie choroby zakaźne, operacje, dieta niskokaloryczna) mogą wywołać kryzys w dziedzicznych postaciach hepatozy.

Forma hepatozy wynika z przyczyny, która spowodowała chorobę
Objawy
Obraz kliniczny różnych postaci hepatozy różni się.
W przypadku toksycznej hepatozy objawy są wyraźne:
- wysoka temperatura ciała;
- żółtaczkowe zabarwienie twardówki i skóry;
- niestrawność (nudności, gorycz w jamie ustnej, odbijanie, wzdęcia, zaburzenia stolca);
- ból w okolicy nadbrzusza lub prawym podżebrzu;
- znaczne ciemnienie moczu.
Objawy tłuszczowej hepatozy są znacznie słabsze:
- sporadyczna żółtaczka;
- biegunka;
- czasami nudności;
- przerywany ciągnięcie lub ból w prawym górnym kwadrancie brzucha.
Obraz kliniczny choroby Gilberta charakteryzuje się:
- tępe bóle po prawej stronie brzucha;
- umiarkowana hepatomegalia.
W okresie międzynapadowym objawy te są wykrywane u około 75% pacjentów, a podczas ataku - u wszystkich; dodatkowo rozwija się żółtaczka.

W przypadku hepatozy rozwija się żółtaczka
Rzadką postacią hepatozy jest zespół Criglera-Nayyara. Jej pierwsze objawy są już widoczne w okresie noworodkowym. Zespół ma dwa typy przebiegu klinicznego. Pierwsza charakteryzuje się wysoką hiperbilirubinemią, która prowadzi do szybkiego toksycznego uszkodzenia ośrodkowego układu nerwowego i śmierci dziecka. Drugi typ jest bardziej korzystny i objawia się umiarkowaną żółtaczką.
Bardzo rzadkie formy dziedzicznej hepatozy:
- Zespół rotora - objawiający się zażółceniem twardówki, które może ulec pogorszeniu poprzez przyjmowanie niektórych leków;
- Zespół Dabin-Johnsona - charakteryzujący się upośledzonym wydzielaniem żółci, żółtaczkowym zabarwieniem twardówki, nasilonym przez antykoncepcję hormonalną;
- Zespół Lucy-Driscoll - pojawienie się żółtaczki wiąże się z karmieniem piersią, przeniesienie dziecka na sztuczne karmienie eliminuje kliniczne objawy patologii wątroby.
Diagnostyka
Diagnozę hepatozy przeprowadza się poprzez wykluczenie innych chorób wątroby. Laboratoryjne badanie krwi jest przepisywane na obecność przeciwciał przeciwko wirusowemu zapaleniu wątroby lub antygenów. Aby ocenić funkcjonalne zdolności wątroby, wykonuje się biochemiczne badanie krwi, koagulogram, bada się mocz i kał na zawartość barwników żółciowych.

USG wątroby ujawnia zmiany strukturalne i morfologiczne w narządzie
Za informacyjną metodę diagnostyczną na pierwszym etapie uważa się ultrasonografię, która umożliwia identyfikację i ocenę zmian strukturalnych i morfologicznych w tkance wątroby. W celu dokładniejszego zbadania ujawnionych zmian wykonuje się multispiralną tomografię komputerową (MSCT) narządów jamy brzusznej lub rezonans magnetyczny wątroby. W przypadku stwierdzenia zmian w wątrobie o charakterze niezapalnym i złogów tłuszczowych zaleca się wykonanie biopsji punkcyjnej, a następnie analizę histologiczną pobranej próbki tkanki.
Jeśli podejrzewasz chorobę Gilberta, wykonywane są następujące testy prowokacyjne:
- Test z kwasem nikotynowym. Przed rozpoczęciem badania określa się zawartość bilirubiny we krwi. Następnie dożylnie wstrzykuje się kwas nikotynowy. Po 5 godzinach powtórzyć oznaczenie bilirubiny w surowicy krwi. Jego wzrost o ponad 25% potwierdza diagnozę.
- Próbka z dietą niskokaloryczną. Określa się początkowy poziom bilirubiny w surowicy krwi, następnie przepisuje się dietę ze znacznym ograniczeniem kalorii na 48 godzin, po czym krew jest ponownie badana pod kątem zawartości bilirubiny. Potwierdzeniem diagnozy jest wzrost stężenia bilirubiny o ponad 50%.
Leczenie
W większości przypadków hepatoza jest leczona ambulatoryjnie. Dopiero przy znacznie wyraźnym kryzysie może zaistnieć potrzeba hospitalizacji pacjenta na oddziale gastroenterologii.
W przypadku bezalkoholowej tłuszczowej hepatozy zaleca się dietę i terapię ruchową. W diecie ograniczone są tłuszcze i węglowodany, a udział białek jest zwiększony. W połączeniu z umiarkowaną aktywnością fizyczną takie odżywianie pomaga stopniowo redukować tkankę tłuszczową, w tym wątrobę. Należy całkowicie zrezygnować ze spożywania napojów alkoholowych - jest to główny warunek skutecznego leczenia. Leczenie farmakologiczne niealkoholowej tłuszczowej hepatozy opiera się na zastosowaniu hepatoprotektorów i stabilizatorów błony.

Niezbędnym warunkiem skutecznego leczenia hepatozy jest zakaz spożywania alkoholu
W przypadku dziedzicznej hepatozy pacjentom zaleca się przestrzeganie zdrowego stylu życia i prawidłowego odżywiania, unikanie znacznego wysiłku fizycznego. Kursy terapii witaminowej są pokazywane każdego roku jesienią i wiosną.
W przypadku choroby Gilberta pacjenci nie potrzebują farmakoterapii mającej na celu obniżenie poziomu bilirubiny w surowicy. W większości przypadków, w wieku 50 lat, hiperbilirubinemia ustępuje samoistnie.
Leczenie zespołu Criglera-Nayyara typu I obejmuje transfuzję krwi zastępczej i fototerapię. W typie II przepisywane są leki obniżające bilirubinę i umiarkowana fototerapia.
Leczenie zespołu Lucy-Driscoll polega na rezygnacji z karmienia piersią i przejściu dziecka na sztuczne odżywianie.
Możliwe komplikacje i konsekwencje
W większości przypadków hepatozie nie towarzyszy rozwój poważnych powikłań. Wyjątkiem jest I typ zespołu Criglera-Nayyara - cierpiące na niego dzieci umierają w pierwszych latach życia.
Prognoza
Prognoza jest korzystna. Wraz z eliminacją czynnika sprawczego hepatoza może przebiegać przez długi czas, nie powodując poważnych zmian morfologicznych i strukturalnych w wątrobie.
Zapobieganie
Zapobieganie nabytej hepatozie obejmuje następujące środki:
- unikanie nadużywania alkoholu;
- zbilansowana dieta;
- utrzymanie zdrowego stylu życia;
- odmowa przyjmowania leków bez recepty;
- ostrożne obchodzenie się z substancjami toksycznymi.
Nie opracowano zapobiegania wrodzonej hepatozie. Jeśli któryś z małżonków cierpi na tę patologię lub została zaobserwowana u jednej z krewnych, wówczas na etapie planowania ciąży małżonkowi zaleca się konsultację z zakresu genetyki.
Film z YouTube powiązany z artykułem:

Elena Minkina Doctor anestezjolog-resuscytator O autorze
Wykształcenie: ukończył Państwowy Instytut Medyczny w Taszkiencie, specjalizując się w medycynie ogólnej w 1991 roku. Wielokrotnie zaliczane kursy doszkalające.
Doświadczenie zawodowe: anestezjolog-resuscytator miejskiego kompleksu położniczego, resuscytator oddziału hemodializy.
Informacje są uogólnione i podane wyłącznie w celach informacyjnych. Przy pierwszych oznakach choroby skontaktuj się z lekarzem. Samoleczenie jest niebezpieczne dla zdrowia!