- Autor Rachel Wainwright [email protected].
- Public 2023-12-15 07:40.
- Ostatnio zmodyfikowany 2025-11-02 20:14.
Kandydoza skóry
Treść artykułu:
- Przyczyny i czynniki ryzyka
- Formy choroby
- Objawy
- Diagnostyka
- Leczenie kandydozy skóry
- Potencjalne konsekwencje i komplikacje
- Prognoza
- Zapobieganie
Kandydoza skóry jest oportunistyczną grzybicą, która atakuje górne warstwy skóry. U pacjentów z ciężkimi stanami niedoboru odporności możliwe jest rozprzestrzenianie się infekcji, co prowadzi do rozwoju rozsianych postaci choroby, w których atakowane są również narządy wewnętrzne (kandydoza trzewna).
Z każdym rokiem wzrasta częstość zakażeń grzybiczych, w tym kandydozy skóry. Wynika to w dużej mierze z powszechnego nieracjonalnego stosowania leków przeciwbakteryjnych.
Przyczyny i czynniki ryzyka
Czynnikiem wywołującym kandydozę skóry są grzyby drożdżopodobne z rodzaju Candida. Należą do warunkowo patogennej mikroflory i normalnie żyją na błonie śluzowej pochwy, ust, jelit, a także na skórze. Aktywacja infekcji grzybiczej i rozwój choroby następuje w przypadku zmniejszenia ogólnej odporności organizmu i naruszenia normalnej mikrobiocenozy.

Czynniki ryzyka rozwoju kandydozy skórnej to:
- choroby metaboliczne (cukrzyca, otyłość, dysproteinemia);
- dysbioza jelitowa;
- przewlekłe choroby somatyczne;
- stany hipowitaminozy;
- nadmierna potliwość;
- terapia antybiotykami, kortykosteroidami lub cytostatykami;
- zapalenie pochwy;
- przyjmowanie doustnych środków antykoncepcyjnych.
Istnieje również szereg czynników środowiskowych, których wpływ zwiększa ryzyko wystąpienia kandydozy skóry. Należą do nich przede wszystkim wysoka wilgotność i podwyższone temperatury otoczenia, które stwarzają optymalne warunki do życia grzybów Candida, pomagają przenieść infekcję w stan aktywny. Dlatego kandydoza skóry jest często diagnozowana w zmywarkach, gospodyniach domowych, pracownikach łaźni i basenów. Podobne warunki sprzyjające rozwojowi grzybów na skórze powstają podczas noszenia ubrań wykonanych ze sztucznych tkanin, które nie przepuszczają powietrza.
Kandydoza skóry jest często wykrywana u pracowników cukierni. W surowcach stosowanych w przemyśle cukierniczym w znacznych ilościach występują grzyby. W warunkach wysokiej temperatury otoczenia wzrasta pocenie się skóry, co stwarza korzystne warunki do rozwoju zmian grzybiczych. Warunkiem ich wystąpienia jest systematyczna maceracja skóry rąk pracowników kwasami organicznymi (jabłkowo-cytrynowy, mlekowy) i substancjami cukrowymi.
Formy choroby
W zależności od lokalizacji zmiany kandydoza skóry dzieli się na następujące formy:
- kandydoza skóry narządów płciowych (zwykle występuje w połączeniu z uszkodzeniem błon śluzowych narządów płciowych);
- kandydoza dużych (pachwinowych, pachowych) fałdów skórnych (wyprysk drożdżakowy);
- kandydoza skóry stóp, dłoni i przestrzeni międzypalcowych;
- drożdżakowe zapalenie mieszków włosowych - grzybicze uszkodzenie mieszków włosowych skóry głowy, pachy, wąsów i brody (kandydoza skóry twarzy);
- pieluszkowe zapalenie skóry - dotyka skóry krocza niemowląt i pacjentów obłożnie używających pieluch (najczęstsza postać kandydozy skórnej u dzieci);
- kandydoza skóry bandażowej - występuje na plecach u pacjentów obłożnie obłożnie, a także pod opatrunkami gipsowymi, narażonymi na zwiększone nawilżenie skóry (szczególnie u chorych na cukrzycę).
Objawy
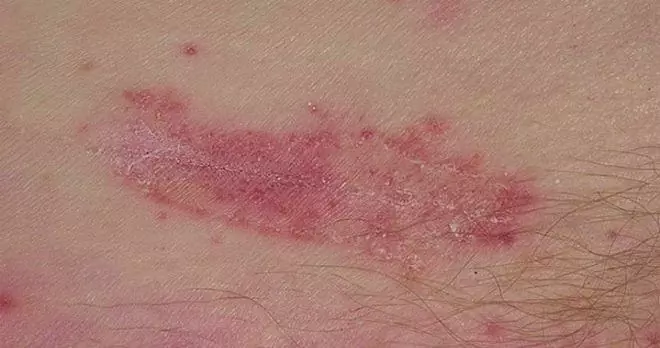
Zmiany skórne w kandydozie skóry są zwykle początkowo zlokalizowane w dużych, naturalnych fałdach (w pachwinie, pod pachami, między pośladkami i pod gruczołami sutkowymi). W przyszłości mogą rozprzestrzeniać się na inne części ciała, prowadząc do rozwoju kandydozy skóry twarzy, narządów płciowych.
W dotkniętym obszarze na skórze pojawiają się przekrwione obrzęki, których powierzchnia pokryta jest grudkami, krostami i pęcherzykami. Po otwarciu pęcherzyków w ich miejsce pojawia się erozja o wyraźnie zaznaczonych, ząbkowanych krawędziach. Powierzchnia erozyjna jest gładka i błyszcząca, pokryta charakterystycznym białawym nalotem. Na obwodzie zmiany oddzielnie zlokalizowane krosty, pęcherzyki, plamki obrzękowo-rumieniowe, grudki.
W przypadku kandydozy skóry twarzy małe, pęcherzykowe wysypki są głównie zlokalizowane w okolicy okołowargowej. Ponadto pacjenci skarżą się na drgawki i pęknięcia w kącikach ust, zwiększoną suchość skóry.
Pieluszkowe zapalenie skóry jest najczęściej obserwowaną postacią kandydozy skóry u dzieci. Przyczyną jego wystąpienia jest zwykle naruszenie zasad higieny dziecka. Głównym objawem pieluszkowego zapalenia skóry jest pojawienie się na zapalonej skórze krocza wysypki pęcherzykowo-krostkowej lub łuszczącej się wysypki, której towarzyszy silny świąd.
Kandydozę skóry przestrzeni międzypalcowych obserwuje się zwykle u osób często mających kontakt z podłożem (mieszkańcy wsi, pracownicy szklarni i szklarni, właściciele domków letniskowych) oraz dzieci w wieku przedszkolnym. Charakteryzuje się zaczerwienieniem skóry między palcami i pojawieniem się na niej małych bąbelków.
Kandydoza skóry narządów płciowych w większości przypadków łączy się z grzybiczym zapaleniem żołędzi, zapaleniem żołędzi i napletka u mężczyzn lub zapaleniem jelita grubego, zapaleniem sromu i pochwy u kobiet.
W rzadkich przypadkach kandydoza skóry ma przebieg przewlekły. Najczęściej sprzyjają temu defekty limfocytów T, czyli niedostateczny układ odpornościowy. Zaostrzenia choroby występują kilka razy w roku, przy każdym zaostrzeniu obszar dotknięty chorobą nieznacznie się zwiększa. W najcięższych przypadkach na skórze pojawiają się nacieki o niewyraźnie zarysowanych konturach, których powierzchnia w momencie zaostrzenia pokryta jest surowiczo-krwawą skorupą przebitą nitkami grzybni.
Diagnostyka
Aby potwierdzić rozpoznanie, ze zmiany pobiera się zeskrobanie do dalszej bezpośredniej mikroskopii (wykrycie owalnych komórek z grzybicą rzekomą jest objawem kandydozy).

Źródło: likar.info
W celu określenia patogenu można również zastosować metody enzymatycznego oznaczenia immunosorbentu (ELISA), reakcji immunofluorescencji (RIF) oraz diagnostyki PCR.
Większe znaczenie diagnostyczne ma ilościowe oznaczanie grzybów Candida, ponieważ są one obecne na skórze i błonach śluzowych człowieka oraz w normalnych warunkach. W tym celu przeprowadza się badanie bakteriologiczne zeskrobanego materiału (inokulacja na pożywce Sabourauda). Ponadto analiza ta pozwala dokładnie zidentyfikować patogen, a co najważniejsze, określić jego wrażliwość na środki przeciwgrzybicze.
Aby zidentyfikować współistniejące choroby, które mogą wywołać rozwój kandydozy skóry, dodatkowo zaleca się następujące testy laboratoryjne:
- oznaczanie przeciwciał przeciwko HIV;
- immunogram;
- oznaczanie stężenia glukozy w surowicy krwi;
- kliniczne badanie krwi.
Kandydoza skóry wymaga diagnostyki różnicowej z następującymi chorobami:
- rumieniowaty toczeń;
- nawracająca opryszczka narządów płciowych;
- favus (liszaj wilczy, parch);
- łuszczyca fałdów skórnych;
- łojotokowe zapalenie skóry;
- wyprysk.
Leczenie kandydozy skóry
Terapia kandydozy skóry polega na przyjmowaniu środków przeciwgrzybiczych:
- preparaty z grupy azolowej (flukonazol, ekonazol, mikonazol, klotrimazol, izokonazol, ketokonazol);
- antybiotyki przeciwgrzybicze (leworyna, natamycyna, amfoterycyna B, nystatyna);
- inne leki przeciwgrzybicze (preparaty kwasu undecylenowego, naftifina, terbinafina, cyklopiroks, chlorek dekwaliniowy, flucytozyna).
W przypadku pojedynczych zmian miejscowo stosuje się środki przeciwgrzybicze w postaci maści.

Źródło: napalce.ru
Przy rozległym procesie leczenie miejscowe łączy się z układowym, to znaczy stosowaniu maści przeciwgrzybiczych towarzyszy przyjmowanie leków o tym samym działaniu w środku. Czas trwania kursu, częstotliwość przyjmowania leków i ich dawkowanie każdorazowo ustala dermatolog.
Samoleczenie jest niedopuszczalne! Przekroczenie wymaganej dawki może prowadzić do rozwoju efektu toksycznego, wyraźnie widocznego w antybiotykach przeciwgrzybiczych, a niewystarczająca dawka przyczyni się do przejścia choroby do postaci przewlekłej i rozwoju oporności patogenu na tradycyjną terapię.
Leczenie kandydozy jelitowej, oprócz eliminacji patogenu, ma na celu przywrócenie jego funkcji, wzmocnienie mechanizmów obronnych organizmu pacjenta oraz leczenie współistniejących chorób.
Kompleksowa terapia kandydozy skórnej obejmuje dietę ubogą w węglowodany, zwłaszcza lekkostrawne (cukier, wyroby cukiernicze, miód).
Podczas zabiegu skórę w zmianach należy utrzymywać w czystości i suchości.
Potencjalne konsekwencje i komplikacje
Bez niezbędnego leczenia kandydoza skóry może stać się przewlekła, oporna na standardowe leczenie. Z każdym nawrotem patologiczny proces rozszerza się, wpływając na nowe obszary skóry.
Przy znacznym osłabieniu odporności kandydoza skóry może przekształcić się w szeroko rozpowszechnioną ciężką postać wraz z rozwojem uszkodzeń nerek, mózgu, serca, oczu i wątroby, anemią, osteoporozą, grzybiczym zapaleniem płuc. Powikłaniami zagrażającymi życiu są drożdżakowe zapalenie opon mózgowych i zapalenie wsierdzia.
Spożycie grzybów Candida do krążenia ogólnoustrojowego w połączeniu ze stanem niedoboru odporności grozi rozwojem posocznicy grzybiczej, która w większości przypadków kończy się śmiercią.
Powstająca na skórze erozja jest bramą wjazdową do wtórnej infekcji bakteryjnej, w wyniku której kandydoza skóry może być powikłana rozwojem chorób ropnych (czyrak, ropowica).
Prognoza
Rokowanie, pod warunkiem dokładnej diagnozy, terminowego i pełnego leczenia, jest korzystne. Rokowanie jest nieco gorsze u pacjentów z obniżoną odpornością i współistniejącymi chorobami. W takim przypadku kandydoza skóry może stać się przewlekła, prowadząc do rozwoju powikłań.
Zapobieganie
Zapobieganie kandydozie skórnej obejmuje:
- stosowanie antybiotyków tylko w przypadku ścisłych wskazań w dawkowaniu przepisanym przez lekarza;
- normalizacja masy ciała;
- korekta poziomu glukozy w surowicy;
- odmowa noszenia obcisłej odzieży wykonanej z tkanin o słabych właściwościach higroskopijnych;
- terminowe wykrywanie i leczenie innych form infekcji grzybiczych (kandydoza jamy ustnej, błony śluzowe, płytki paznokcia).
Film z YouTube powiązany z artykułem:

Elena Minkina Doctor anestezjolog-resuscytator O autorze
Wykształcenie: ukończył Państwowy Instytut Medyczny w Taszkiencie, specjalizując się w medycynie ogólnej w 1991 roku. Wielokrotnie zaliczane kursy doszkalające.
Doświadczenie zawodowe: anestezjolog-resuscytator miejskiego kompleksu położniczego, resuscytator oddziału hemodializy.
Informacje są uogólnione i podane wyłącznie w celach informacyjnych. Przy pierwszych oznakach choroby skontaktuj się z lekarzem. Samoleczenie jest niebezpieczne dla zdrowia!