- Autor Rachel Wainwright [email protected].
- Public 2023-12-15 07:40.
- Ostatnio zmodyfikowany 2025-11-02 20:14.
Zespół antyfosfolipidowy
Treść artykułu:
- Przyczyny i czynniki ryzyka
- Formy choroby
- Objawy
- Diagnostyka
- Leczenie
- Możliwe komplikacje i konsekwencje
- Prognoza
- Zapobieganie
Zespół antyfosfolipidowy (APS) jest nabytą chorobą autoimmunologiczną, w której układ odpornościowy wytwarza przeciwciała (przeciwciała antyfosfolipidowe, aPL) na fosfolipidy w błonach własnych komórek lub na określone białka krwi. W tym przypadku obserwuje się uszkodzenie układu krzepnięcia krwi, patologię podczas ciąży i porodu, zmniejszenie liczby płytek krwi, a także szereg zaburzeń neurologicznych, skórnych i sercowo-naczyniowych.

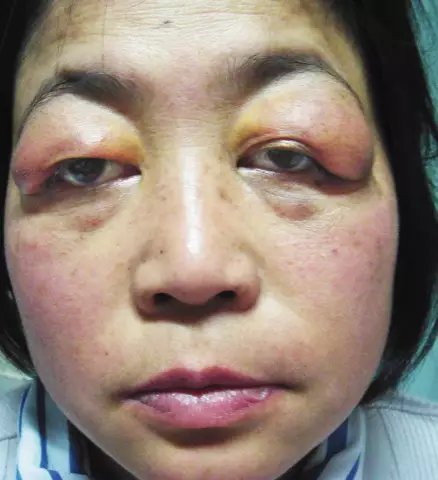
Skórne objawy zespołu antyfosfolipidowego
Choroba należy do grupy trombofilnej. Oznacza to, że jego głównym objawem jest nawracająca zakrzepica różnych naczyń.
Po raz pierwszy informacje o roli swoistych autoprzeciwciał w rozwoju zaburzeń układu krzepnięcia, a także o charakterystycznych objawach choroby, przedstawił w 1986 roku angielski reumatolog G. R. Hughes”.
Częstość występowania zespołu antyfosfolipidowego w populacji nie jest w pełni zrozumiała: specyficzne przeciwciała we krwi osób zdrowych znajdują się, według różnych źródeł, w 1-14% przypadków (średnio 2-4%), ich liczba wzrasta wraz z wiekiem, szczególnie w przypadku chorób przewlekłych. Niemniej jednak zapadalność na tę chorobę u młodych ludzi (raczej raczej u dzieci i młodzieży) jest znacznie wyższa niż u osób starszych.
Zgodnie z nowoczesnymi koncepcjami przeciwciała antyfosfolipidowe to heterogenna grupa immunoglobulin, które reagują z ujemnie lub obojętnie naładowanymi fosfolipidami o różnych strukturach (np. Przeciwciała przeciwko kardiolipinie, przeciwciała przeciwko beta-2-glikoproteinie, antykoagulant toczniowy).
Zauważono, że kobiety chorują 5 razy częściej niż mężczyźni, szczyt przypada na wiek średni (około 35 lat).
Synonimy: zespół Hughesa, zespół fosfolipidowy, zespół przeciwciał antyfosfolipidowych.
Przyczyny i czynniki ryzyka
Przyczyny choroby nie zostały jeszcze ustalone.
Należy zauważyć, że przejściowy wzrost poziomu przeciwciał antyfosfolipidowych występuje na tle niektórych infekcji wirusowych i bakteryjnych:
- Wirusowe zapalenie wątroby typu C;
- infekcje wywołane wirusem Epsteina-Barra, ludzkim wirusem niedoboru odporności, cytomegalowirusem, parwowirusem B19, adenowirusem, wirusem półpaśca, odrą, różyczką, grypą;
- trąd;
- gruźlica i choroby wywoływane przez inne prątki;
- salmonelloza;
- infekcje gronkowcowe i paciorkowcowe;
- q gorączka; itd.
Wiadomo, że u pacjentów z zespołem antyfosfolipidowym zapadalność na różne choroby autoimmunologiczne jest wyższa niż średnia w populacji. Na tej podstawie niektórzy badacze sugerują genetyczne predyspozycje do choroby. Jako dowód w tym przypadku podaje się dane statystyczne, według których 33% krewnych pacjentów z APS było nosicielami przeciwciał antyfosfolipidowych.

Patogeneza zespołu antyfosfolipidowego
Najczęściej w populacjach europejskich i amerykańskich wymienia się trzy genetyczne mutacje punktowe, które mogą być związane z powstawaniem choroby: mutacja Leiden (mutacja czynnika V w krzepnięciu krwi), mutacja genu protrombiny G20210A oraz defekt genu 5,10-metylenotetrahydrofolianu reduktazy C677T.
Formy choroby
Wyróżnia się następujące podtypy zespołu antyfosfolipidowego:
- zespół antyfosfolipidowy (rozwija się na tle dowolnej choroby, częściej autoimmunologicznej, zidentyfikowanej w 1985 r.);
- pierwotny zespół antyfosfolipidowy (opisany w 1988);
- katastroficzne (CAFS, opisane w 1992);
- seronegatywny (SNAFS, rozdzielony na oddzielną grupę w 2000 r.);
- prawdopodobny APS lub zespół pre-antyfosfolipidowy (opisany w 2005).
W 2007 roku zidentyfikowano nowe odmiany tego zespołu:
- mikroangiopatyczny;
- nawracająca katastrofa;
- krzyż.
W związku z innymi stanami patologicznymi zespół antyfosfolipidowy klasyfikuje się w następujący sposób:
- pierwotna (jest to choroba niezależna, niezwiązana z innymi patologiami);
- wtórne (rozwija się na tle współistniejącego tocznia rumieniowatego układowego lub innych chorób autoimmunologicznych, zespołu toczniopodobnego, infekcji, nowotworów złośliwych, zapalenia naczyń, farmakoterapii niektórymi lekami).
Objawy
Obraz kliniczny związany z krążeniem przeciwciał antyfosfolipidowych w krążeniu ogólnoustrojowym waha się od bezobjawowego przenoszenia przeciwciał po objawy zagrażające życiu. W rzeczywistości każdy organ może być zaangażowany w obraz kliniczny zespołu antyfosfolipidowego.
Przeciwciała mogą niekorzystnie wpływać na procesy regulacyjne układu krzepnięcia, powodując ich patologiczne zmiany. Ustalono również wpływ AFL na główne etapy rozwoju płodu: trudności z implantacją (utrwaleniem) zapłodnionego jajeczka do jamy macicy, zaburzenia w układzie krążenia łożyska oraz rozwój niewydolności łożyska.

Kliniczne objawy zespołu antyfosfolipidowego
Główne warunki, których pojawienie się może wskazywać na obecność zespołu antyfosfolipidowego:
- nawracająca zakrzepica (zwłaszcza żył głębokich kończyn dolnych i tętnic mózgu, serca);
- powtarzająca się zatorowość płucna;
- przemijające niedokrwienne zaburzenia krążenia mózgowego;
- uderzenie;
- epizodrom;
- hiperkineza pląsawicy;
- zapalenie wielu nerwów;
- migrena;
- poprzeczne zapalenie rdzenia kręgowego;
- niedosłuch odbiorczy;
- przemijająca utrata wzroku;
- parestezje (uczucie drętwienia, pełzanie);
- słabe mięśnie;
- zawroty głowy, bóle głowy (do nie do zniesienia);
- naruszenia sfery intelektualnej;
- zawał mięśnia sercowego;
- uszkodzenie aparatu zastawkowego serca;
- przewlekła kardiomiopatia niedokrwienna;
- zakrzepica wewnątrzsercowa;
- nadciśnienie tętnicze i płucne;
- zawały serca wątroby, śledziony, jelit lub woreczka żółciowego;
- zapalenie trzustki;
- wodobrzusze;
- zawał nerki;
- ostra niewydolność nerek;
- białkomocz, krwiomocz;
- zespół nerczycowy;
- uszkodzenie skóry (sinica siatkowata - występuje u ponad 20% chorych, owrzodzenia pozakrzepowe, zgorzel palców rąk i nóg, liczne krwotoki o różnym nasileniu, zespół purpurowego palca);
- patologia położnicza, zapadalność - 80% (utrata płodu, częściej w II i III trymestrze, późna ciąża, stan przedrzucawkowy i rzucawka, wewnątrzmaciczne opóźnienie wzrostu, przedwczesny poród);
- trombocytopenia od 50 do 100 x 10 9 / l.
Diagnostyka
Ze względu na szeroki wachlarz różnych objawów, jakie może objawiać się choroba, rozpoznanie jest często trudne.
W celu poprawienia trafności rozpoznania zespołu antyfosfolipidowego w 1999 roku sformułowano kryteria klasyfikacyjne, zgodnie z którymi rozpoznanie uznaje się za potwierdzone, gdy łączy się (co najmniej) jeden objaw kliniczny i jeden objaw laboratoryjny.
Kryteria kliniczne (na podstawie danych z wywiadu) to zakrzepica naczyniowa (jeden lub więcej epizodów zakrzepicy naczyniowej dowolnego kalibru w dowolnych tkankach lub narządach, a zakrzepica musi być potwierdzona instrumentalnie lub morfologicznie) i patologia ciąży (jedna z wymienionych opcji lub ich kombinacja):
- jeden lub więcej przypadków śmierci wewnątrzmacicznej normalnego płodu po 10. tygodniu ciąży;
- jeden lub więcej przypadków przedwczesnego porodu normalnego płodu przed 34 tygodniem ciąży z powodu ciężkiego stanu przedrzucawkowego, rzucawki lub ciężkiej niewydolności łożyska;
- trzy lub więcej kolejnych przypadków samoistnego poronienia prawidłowej ciąży (przy braku wad anatomicznych, zaburzeń hormonalnych i anomalii chromosomowych u któregokolwiek z rodziców) przed 10 tygodniem ciąży.
Kryteria laboratoryjne:
- przeciwciała przeciwko izotypowi IgG lub IgM kardiolipiny, wykrywane w surowicy w średnich lub wysokich stężeniach co najmniej 2 razy po co najmniej 12 tygodniach za pomocą standaryzowanego enzymatycznego testu immunosorpcyjnego (ELISA);
- przeciwciała przeciwko izotypowi IgG i (lub) IgM beta-2-glikoproteiny-1, wykrywane w surowicy w średnich lub wysokich stężeniach co najmniej 2 razy po co najmniej 12 tygodniach metodą standardową (ELISA);
- antykoagulant toczniowy w osoczu w dwóch lub więcej przypadkach badań w odstępie co najmniej 12 tygodni, określony zgodnie z międzynarodowymi zaleceniami.

Diagnoza zespołu antyfosfolipidowego obejmuje szereg laboratoryjnych badań krwi
Zespół antyfosfolipidowy uważa się za potwierdzony, jeśli istnieje jedno kryterium kliniczne i jedno laboratoryjne. Chorobę wyklucza się, jeśli przeciwciała antyfosfolipidowe bez objawów klinicznych lub objawów klinicznych bez aPL są wykrywane przez mniej niż 12 tygodni lub dłużej niż 5 lat.
Leczenie
Nie ma ogólnie przyjętych międzynarodowych standardów leczenia tej choroby; leki o działaniu immunosupresyjnym nie wykazały wystarczającej skuteczności.
Farmakoterapia zespołu antyfosfolipidowego ma na celu głównie zapobieganie zakrzepicy, stosowana:
- pośrednie antykoagulanty;
- środki przeciwpłytkowe;
- środki hipolipidemiczne;
- preparaty aminochinoliny;
- leki przeciwnadciśnieniowe (jeśli to konieczne).
Możliwe komplikacje i konsekwencje
Głównym zagrożeniem dla pacjentów z zespołem antyfosfolipidowym są powikłania zakrzepowe, które w nieprzewidywalny sposób wpływają na jakiekolwiek narządy, powodując ostre zaburzenia przepływu krwi narządowej.

Syndrom antyfosfolipidowy prowadzi do poronienia
Dla kobiet w wieku rozrodczym dodatkowo istotnymi komplikacjami są:
- poronienie;
- opóźniony rozwój wewnątrzmaciczny płodu w wyniku upośledzenia przepływu krwi w łożysku i przewlekłej hipoksji;
- oderwanie łożyska;
- gestoza, stan przedrzucawkowy, rzucawka.
Prognoza
Zakrzepica naczyń tętniczych, wysoka częstość powikłań zakrzepowych i małopłytkowość są uważane za czynniki niekorzystne rokowniczo w odniesieniu do śmiertelności w APS, a obecność antykoagulantu toczniowego jako markery laboratoryjne. Przebieg choroby oraz ciężkość i częstość powikłań zakrzepowych są nieprzewidywalne.
Zapobieganie
Na obecnym poziomie rozwoju medycyny nie można zapobiec rozwojowi choroby. Niemniej jednak stała obserwacja ambulatoryjna pozwala nam ocenić ryzyko powikłań zakrzepowych, często im zapobiegać i na czas wykrywać współistniejącą patologię.
Film z YouTube powiązany z artykułem:

Olesya Smolnyakova Terapia, farmakologia kliniczna i farmakoterapia O autorze
Wykształcenie: wyższe, 2004 (GOU VPO "Kurski Państwowy Uniwersytet Medyczny"), specjalność "Medycyna ogólna", dyplom "Lekarz". 2008-2012 - doktorantka Wydziału Farmakologii Klinicznej KSMU, Kandydat Nauk Medycznych (2013, specjalność „Farmakologia, Farmakologia Kliniczna”). 2014-2015 - przekwalifikowanie zawodowe, specjalność „Zarządzanie w edukacji”, FSBEI HPE „KSU”.
Informacje są uogólnione i podane wyłącznie w celach informacyjnych. Przy pierwszych oznakach choroby skontaktuj się z lekarzem. Samoleczenie jest niebezpieczne dla zdrowia!