- Autor Rachel Wainwright [email protected].
- Public 2023-12-15 07:40.
- Ostatnio zmodyfikowany 2025-11-02 20:14.
Astma oskrzelowa u dzieci
Treść artykułu:
- Przyczyny i czynniki ryzyka
- Formy choroby
- Objawy astmy oskrzelowej u dzieci
- Diagnostyka
- Leczenie astmy oskrzelowej u dzieci
- Potencjalne konsekwencje i komplikacje
- Prognoza
- Zapobieganie astmie oskrzelowej u dzieci
Astma oskrzelowa u dzieci jest przewlekłą chorobą dróg oddechowych związaną z nadreaktywnością oskrzeli, czyli zwiększoną wrażliwością na czynniki drażniące. Choroba jest powszechna: według statystyk cierpi na nią około 7% dzieci. Choroba może objawiać się w każdym wieku iu dzieci dowolnej płci, ale częściej występuje u chłopców w wieku od 2 do 10 lat.

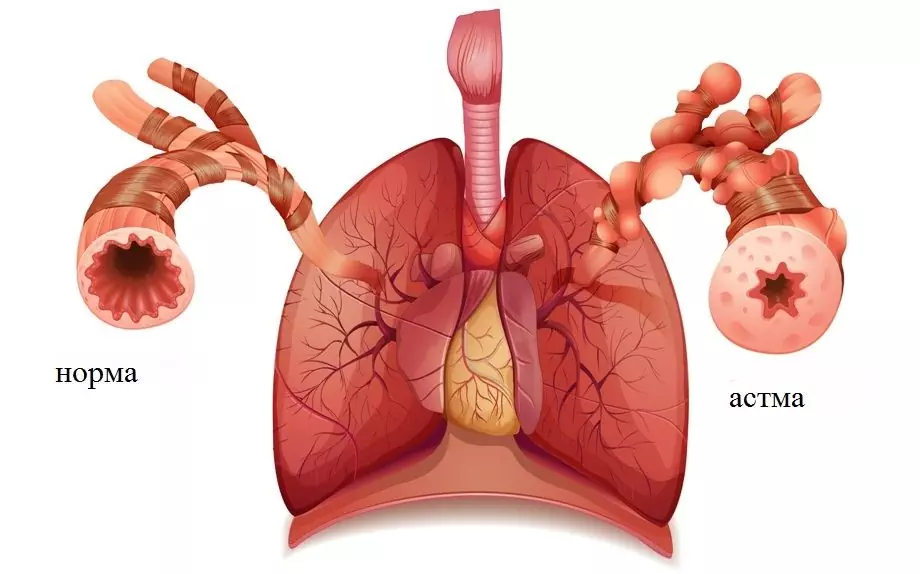
Astma oskrzelowa jest częstą chorobą przewlekłą wśród dzieci
Głównym klinicznym objawem astmy oskrzelowej u dziecka są nawracające napady duszności lub duszności spowodowane rozległą, odwracalną obturacją oskrzeli związaną ze skurczem oskrzeli, nadmiernym wydzielaniem śluzu i obrzękiem błony śluzowej.
W ostatnich latach częstość występowania astmy oskrzelowej u dzieci rośnie wszędzie, ale szczególnie w krajach rozwiniętych gospodarczo. Eksperci tłumaczą to faktem, że z każdym rokiem stosuje się coraz więcej sztucznych materiałów, chemii gospodarczej, przemysłowej żywności zawierającej dużą liczbę alergenów. Należy mieć na uwadze, że choroba często pozostaje nierozpoznana, gdyż może być zamaskowana jako inne patologie układu oddechowego, a przede wszystkim jako zaostrzenie przewlekłej obturacyjnej choroby płuc (POChP).
Przyczyny i czynniki ryzyka
Czynniki ryzyka rozwoju astmy oskrzelowej u dzieci to:
- dziedziczna predyspozycja;
- stały kontakt z alergenami (produkty przemiany materii roztoczy kurzu domowego, zarodniki pleśni, pyłki, białka wysuszonego moczu i śliny, łupież i sierść zwierząt, puch ptaków, alergeny pokarmowe, alergeny karaluchów);
- bierne palenie (wdychanie dymu tytoniowego).
Czynniki prowokujące (wyzwalacze), które wpływają na stan zapalny błony śluzowej oskrzeli i prowadzą do rozwoju ataku astmy oskrzelowej u dzieci to:
- ostre wirusowe infekcje dróg oddechowych;
- zanieczyszczenia powietrza, takie jak siarka lub tlenek azotu;
- β-blokery;
- niesteroidowe leki przeciwzapalne (aspiryna, analgin, paracetamol, nurofen itp.);
- ostry zapach;
- znaczna aktywność fizyczna;
- zapalenie zatok;
- wdychanie zimnego powietrza;
- refluks żołądkowo-przełykowy.

Czynniki ryzyka rozwoju astmy oskrzelowej u dzieci
Powstawanie astmy oskrzelowej u dzieci rozpoczyna się wraz z rozwojem specjalnej postaci przewlekłego zapalenia oskrzeli, które staje się przyczyną ich nadreaktywności, czyli zwiększonej wrażliwości na działanie niespecyficznych czynników drażniących. W patogenezie tego zapalenia wiodącą rolę odgrywają limfocyty, komórki tuczne i eozynofile - komórki układu odpornościowego.
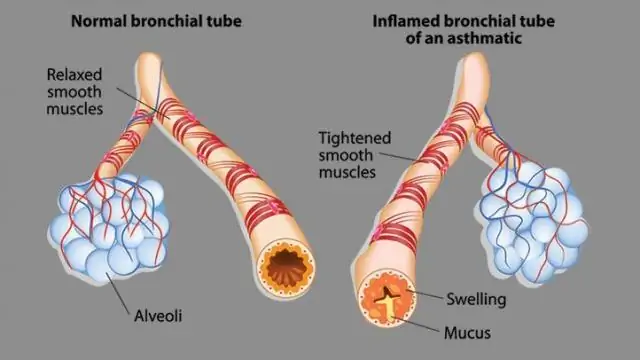
Nadreaktywne oskrzela ze stanem zapalnym reagują na czynniki wyzwalające poprzez nadmierne wydzielanie śluzu, skurcz mięśni gładkich oskrzeli, obrzęk i naciek śluzówki. Wszystko to prowadzi do rozwoju obturacyjnego zespołu oddechowego, który objawia się klinicznie atakiem uduszenia lub duszności.
Formy choroby
Zgodnie z etiologią astmą oskrzelową u dzieci może być:
- uczulony;
- niealergiczny;
- mieszany;
- nieokreślony.
Jako specjalną formę lekarze wyróżniają astmę oskrzelową aspirynową. Dla niej czynnikiem wyzwalającym jest przyjmowanie przez dziecko niesteroidowych leków przeciwzapalnych. Często komplikuje to rozwój stanu astmatycznego.
W zależności od ciężkości istnieje kilka rodzajów klinicznego przebiegu astmy oskrzelowej u dzieci:
- Lekkie epizodyczne. Ataki występują rzadziej niż raz w tygodniu. W okresie międzynapadowym u dziecka nie ma objawów astmy oskrzelowej, czynność płuc nie jest upośledzona.
- Lekka trwała. Ataki zdarzają się częściej niż raz w tygodniu, ale nie codziennie. Podczas zaostrzenia sen dziecka jest zaburzony, pogarsza się normalna aktywność w ciągu dnia. Wskaźniki spirometrii są normalne.
- Umiarkowanie ciężki. Ataki zadławienia występują prawie codziennie. W rezultacie znacząco wpływa to na aktywność i sen dzieci. Aby poprawić swój stan, potrzebują codziennego stosowania wziewnych β-antagonistów. Wskaźniki spirometrii są zmniejszone o 20-40% normy wieku.
- Ciężki. Ataki astmy występują kilka razy dziennie, często w nocy. Częste zaostrzenia powodują zaburzenia rozwoju psychomotorycznego dziecka. Wskaźniki funkcji oddechowej są zmniejszone o ponad 40% normy wieku.

Stan dróg oddechowych w astmie oskrzelowej
Objawy astmy oskrzelowej u dzieci
Dławienie się lub duszność u dzieci z astmą oskrzelową może wystąpić o każdej porze dnia, ale najczęściej występuje w nocy. Główne objawy astmy oskrzelowej u dzieci:
- napad duszności wydechowej (trudności w wydechu) lub uduszenie;
- nieproduktywny kaszel z lepką, trudną do oddzielenia plwociną;
- cardiopalmus;
- sapanie, suchość (brzęczenie), świszczący oddech, nasilający się w momencie wdechu; słychać je nie tylko podczas osłuchiwania, ale także na odległość, dlatego nazywane są również odległym świszczącym oddechem;
- pudełkowy dźwięk perkusyjny, którego wygląd tłumaczy się nadpowietrznością tkanki płucnej.

Bezproduktywny kaszel i duszność - objawy astmy oskrzelowej u dziecka
Objawy astmy oskrzelowej u dzieci w momencie ciężkiego ataku są różne:
- zmniejsza się ilość dźwięków oddechowych;
- pojawia się i nasila się sinica skóry i błon śluzowych;
- puls paradoksalny (wzrost liczby fal tętna w momencie wydechu i znaczny spadek, aż do całkowitego zaniku w momencie wdechu);
- udział w akcie oddychania mięśni pomocniczych;
- przyjęcie wymuszonej pozycji (siedzenie, oparcie rąk na łóżku, oparcie krzesła lub kolana).
U dzieci rozwój napadu astmy oskrzelowej często poprzedzony jest okresem prekursorów (suchy kaszel, przekrwienie błony śluzowej nosa, ból głowy, niepokój, zaburzenia snu). Atak trwa od kilku minut do kilku dni.
Jeśli napad astmy oskrzelowej utrzymuje się u dziecka dłużej niż sześć godzin z rzędu, stan ten określa się jako stan astmatyczny.
Po ustąpieniu ataku astmy oskrzelowej u dzieci grube i lepkie liście plwociny, co prowadzi do łatwiejszego oddychania. Tachykardię zastępuje bradykardia. Ciśnienie krwi spada. Dziecko staje się zahamowane, ospałe, obojętne na otoczenie, często zasypia mocno.
W okresach międzynapadowych dzieci cierpiące na astmę oskrzelową mogą czuć się całkiem dobrze.
Diagnostyka
W celu prawidłowego rozpoznania astmy oskrzelowej u dzieci konieczne jest uwzględnienie danych z wywiadu alergicznego, badań laboratoryjnych, fizycznych i instrumentalnych.
Laboratoryjne metody badawcze podejrzenia astmy oskrzelowej u dzieci obejmują:
- ogólne badanie krwi (często wykrywa się eozynofilię);
- mikroskopia plwociny (kryształy Charcota-Leidena, spirale Kurshmana, znaczna ilość nabłonka i eozynofili);
- badanie składu gazowego krwi tętniczej.
Rozpoznanie astmy oskrzelowej u dzieci obejmuje szereg badań specjalnych:
- testy czynności płuc (spirometria);
- ustawienie testów skórnych w celu identyfikacji przyczynowych alergenów;
- identyfikacja nadczynności oskrzeli (testy prowokacyjne z podejrzeniem alergenu, aktywność fizyczna, zimne powietrze, hipertoniczny roztwór chlorku sodu, acetylocholina, histamina);
- Rentgen klatki piersiowej;
- bronchoskopia (niezwykle rzadko).

Spirometria umożliwia badanie czynności płuc u dzieci z podejrzeniem astmy oskrzelowej
Diagnoza różnicowa jest wymagana w następujących warunkach:
- ciała obce oskrzeli;
- torbiele oskrzelowe;
- tracheo- i bronchomalacia;
- obturacyjne zapalenie oskrzeli;
- zacieranie zapalenia oskrzelików;
- mukowiscydoza;
- skurcz krtani;
- ostra infekcja wirusowa dróg oddechowych.
Leczenie astmy oskrzelowej u dzieci
Główne obszary leczenia astmy oskrzelowej u dzieci to:
- identyfikacja czynników powodujących zaostrzenie astmy oskrzelowej oraz eliminacja lub ograniczenie kontaktu z wyzwalaczami;
- podstawowa dieta hipoalergiczna;
- terapia lekowa;
- leczenie rehabilitacyjne niefarmakologiczne.
Leczenie farmakologiczne astmy oskrzelowej u dzieci przeprowadza się za pomocą następujących grup leków:
- leki rozszerzające oskrzela (stymulatory receptorów adrenergicznych, metyloksantyny, leki przeciwcholinergiczne);
- glukokortykoidy;
- stabilizatory błon komórek tucznych;
- inhibitory leukotrienu.

Leki objawowe mogą szybko zatrzymać skurcz oskrzeli
W celu zapobiegania zaostrzeniom astmy oskrzelowej dzieciom przepisuje się podstawową farmakoterapię. Jego schemat jest w dużej mierze zdeterminowany ciężkością przebiegu choroby:
- łagodna astma przerywana - w razie potrzeby krótko działające leki rozszerzające oskrzela (agoniści β-adrenergiczni), ale nie częściej niż 3 razy w tygodniu;
- łagodna astma przewlekła - codziennie kromalina sodowa lub glikokortykoidy wziewne plus długo działające leki rozszerzające oskrzela, w razie potrzeby krótko działające leki rozszerzające oskrzela, ale nie częściej 3-4 razy dziennie;
- astma umiarkowana - codzienne inhalacje glikokortykoidów w dawce do 2000 mcg, długo działające leki rozszerzające oskrzela; w razie potrzeby można zastosować krótko działające leki rozszerzające oskrzela (nie więcej niż 3-4 razy dziennie);
- ciężka astma - codzienna inhalacja glikokortykoidów (w razie potrzeby można je przepisać w krótkim czasie w postaci tabletek lub zastrzyków), długo działające leki rozszerzające oskrzela; w celu złagodzenia ataku - krótko działające leki rozszerzające oskrzela.
Leczenie napadu astmy oskrzelowej u dzieci obejmuje:
- Terapia tlenowa;
- agoniści β-adrenergiczni (Salbutamol) przez inhalację;
- chlorowodorek epinefryny podskórnie;
- Eufillin dożylnie;
- glukokortykoidy w środku.
Wskazania do hospitalizacji to:
- pacjent należy do grupy o wysokiej śmiertelności;
- nieskuteczność leczenia;
- rozwój stanu astmatycznego;
- ciężkie zaostrzenie (wymuszona objętość wydechowa w ciągu 1 sekundy jest mniejsza niż 60% normy wieku).
W leczeniu astmy oskrzelowej u dzieci ważna jest identyfikacja i eliminacja alergenu, który jest czynnikiem wyzwalającym. W tym celu często konieczna jest zmiana diety i stylu życia dziecka (dieta hipoalergiczna, życie hipoalergiczne, zmiana miejsca zamieszkania, rozstanie ze zwierzęciem). Ponadto dzieciom można przepisać długoterminowe leki przeciwhistaminowe.

Dla skutecznego leczenia astmy oskrzelowej u dziecka ważna jest identyfikacja alergenu i jego eliminacja
Jeśli alergen jest znany, ale z tego czy innego powodu nie można pozbyć się z nim kontaktu, zalecana jest specyficzna immunoterapia. Metoda ta polega na podawaniu pacjentowi (pozajelitowo, doustnie lub podjęzykowo) stopniowo zwiększających się dawek alergenu, co zmniejsza wrażliwość organizmu na niego, czyli następuje odczulenie.
W okresie remisji dzieciom z astmą oskrzelową pokazano fizjoterapię:
- speleoterapia;
- ćwiczenia oddechowe;
- akupresura;
- masaż klatki piersiowej;
- hydroterapia;
- ultrafonoforeza;
- elektroforeza;
- magnetoterapia;
- Terapia UHF;
- inductothermy;
- aeroionoterapia.
Potencjalne konsekwencje i komplikacje
Główne powikłania astmy oskrzelowej to:
- stan astmatyczny;
- odma płucna;
- serce płucne.
U dzieci z ciężką postacią choroby glukokortykoidom może towarzyszyć szereg skutków ubocznych:
- naruszenie równowagi wodno-elektrolitowej z możliwym pojawieniem się obrzęku;
- podwyższone ciśnienie krwi;
- zwiększone wydalanie wapnia z organizmu, któremu towarzyszy zwiększona kruchość tkanki kostnej;
- wzrost stężenia glukozy we krwi, aż do powstania cukrzycy steroidowej;
- zwiększone ryzyko wystąpienia i zaostrzenia wrzodów żołądka i dwunastnicy;
- zmniejszenie zdolności regeneracyjnych tkanek;
- zwiększone krzepnięcie krwi, co zwiększa ryzyko zakrzepicy;
- zmniejszona odporność na infekcje;
- otyłość;
- twarz księżyca;
- zaburzenia neurologiczne.
Prognoza
Prognozy dotyczące życia dzieci z astmą oskrzelową są na ogół korzystne. Po okresie dojrzewania u 20-40% dzieci ustają napady astmy oskrzelowej. Reszta choroby utrzymuje się przez całe życie. Ryzyko śmierci podczas ataku zadławienia wzrasta w następujących przypadkach:
- historia ponad trzech hospitalizacji rocznie;
- historia hospitalizacji na oddziale intensywnej terapii;
- zdarzały się przypadki wentylacji mechanicznej (sztuczna wentylacja płuc);
- atakowi astmy oskrzelowej przynajmniej raz towarzyszyła utrata przytomności.
Zapobieganie astmie oskrzelowej u dzieci
Nie można przecenić znaczenia zapobiegania astmie oskrzelowej u dzieci. Obejmuje:
- karmienie piersią w pierwszym roku życia;
- stopniowe wprowadzanie żywności uzupełniającej w ścisłej zgodności z wiekiem dziecka;
- terminowe aktywne leczenie chorób układu oddechowego;
- utrzymanie domu w czystości (czyszczenie na mokro, odrzucanie dywanów i miękkich zabawek);
- odmowa trzymania zwierząt domowych (jeśli występują, staranne przestrzeganie zasad higieny);
- zapobieganie wdychaniu przez dzieci dymu tytoniowego (bierne palenie);
- regularne sporty;
- coroczne wakacje nad morzem lub w górach.
Film z YouTube powiązany z artykułem:

Elena Minkina Doctor anestezjolog-resuscytator O autorze
Wykształcenie: ukończył Państwowy Instytut Medyczny w Taszkiencie, specjalizując się w medycynie ogólnej w 1991 roku. Wielokrotnie zaliczane kursy doszkalające.
Doświadczenie zawodowe: anestezjolog-resuscytator miejskiego kompleksu położniczego, resuscytator oddziału hemodializy.
Informacje są uogólnione i podane wyłącznie w celach informacyjnych. Przy pierwszych oznakach choroby skontaktuj się z lekarzem. Samoleczenie jest niebezpieczne dla zdrowia!