- Autor Rachel Wainwright [email protected].
- Public 2023-12-15 07:40.
- Ostatnio zmodyfikowany 2025-11-02 20:14.
Atopowe zapalenie skóry u dzieci
Treść artykułu:
- Przyczyny atopowego zapalenia skóry u dzieci i czynniki ryzyka jego rozwoju
- Formy choroby
- Gradacja
- Objawy atopowego zapalenia skóry u dzieci
- Diagnostyka
- Leczenie atopowego zapalenia skóry u dzieci
- Możliwe komplikacje i konsekwencje
- Prognoza
- Zapobieganie
Atopowe zapalenie skóry u dzieci to uwarunkowane genetycznie przewlekłe alergiczne zapalenie skóry, które charakteryzuje się intensywnym świądem, któremu towarzyszą wysypki charakterystyczne dla określonego wieku.

Alergeny pokarmowe często odgrywają rolę jako czynnik wywołujący rozwój atopowego zapalenia skóry u dzieci.
Atopowe zapalenie skóry u dzieci jest chorobą niezwykle powszechną w praktyce pediatrycznej (według światowych badań międzynarodowych odpowiada za co piąty przypadek alergicznych dermatoz), występuje na wszystkich kontynentach, u przedstawicieli wszystkich ras.
Obecnie utrzymuje się stały trend w kierunku wzrostu zapadalności (co najmniej dwukrotny wzrost w ciągu ostatnich 30 lat został wiarygodnie potwierdzony), w Europie liczba dzieci z tą diagnozą wynosi 15,6%, w USA 17,2% to nosiciele tej choroby, w Japonii - 24%, w Rosji - 30-35% dzieci. Dziewczęta częściej chorują.
W ostatnich latach naukowcy powiązali wysoką częstość występowania atopowego zapalenia skóry u dzieci z niekorzystną sytuacją środowiskową, rozprzestrzenianiem się sztucznego żywienia, masowymi szczepieniami, złym odżywianiem z dużym udziałem rafinowanej żywności i występowaniem złych nawyków u rodziców, choć wiarygodne przyczyny nie są znane.
Oprócz większej częstotliwości występowania w ostatnich latach nastąpił wzrost objawów atopowego zapalenia skóry u dzieci:
- bardziej rozległy obszar uszkodzenia skóry;
- wzrost zachorowalności na formy o ciężkim przebiegu;
- wzrost odsetka atopowego zapalenia skóry, powikłanego dodatkiem wtórnej infekcji;
- odmłodzenie choroby (w prawie połowie przypadków bolesne objawy atopowego zapalenia skóry u dzieci debiutują w pierwszym miesiącu życia).
W połowie lat 90. ubiegłego wieku jednoznacznie udowodniono rolę mechanizmów odpornościowych w powstawaniu choroby (wysoka gotowość organizmu na reakcje alergiczne). Następnie proponowany termin „atopowe zapalenie skóry” łączył następujące odmienne nozologie: neurodermit, egzema endogenna, wyprysk wysiękowy, astma-wyprysk, wyprysk konstytucyjny, skaza wysiękowa, skaza alergiczna, wyprysk dziecięcy, prawdziwy wyprysk, pieluszkowe zapalenie skóry.
Atopowe zapalenie skóry u dzieci jest poważnym problemem medycznym i społecznym zarówno dla samego dziecka, jak i dla członków rodziny, gdyż znacznie obniża jakość życia i upośledza aktywność społeczną, czemu sprzyjają niedoskonałości kosmetyczne, swędzenie, możliwość zakażenia zmian skórnych itp.
W ostatnich badaniach udowodniono, że atopowe zapalenie skóry u dzieci jest pierwszym objawem tzw. Marszu alergicznego (atopowego) - progresywnego procesu charakteryzującego się postępującym rozwojem objawów alergicznych (zapalenie spojówek, katar sienny, pokrzywka, nieżyt nosa, astma oskrzelowa, alergie pokarmowe).
Przyczyny atopowego zapalenia skóry u dzieci i czynniki ryzyka jego rozwoju
Genetyczne predyspozycje do rozwoju atopowego zapalenia skóry u dzieci potwierdzono w ponad 80% przypadków (według innych źródeł - ponad 90%). Jeśli oboje rodzice wykazują oznaki atopii, ryzyko urodzenia dziecka z odpowiednią chorobą wzrasta prawie 5-krotnie i wynosi 60-80%, ale jeśli jedno z rodziców jest nosicielem choroby, ryzyko dziedzicznego przeniesienia atopowego zapalenia skóry wynosi od 30 do 50%.

W większości przypadków atopowe zapalenie skóry jest spowodowane dziedziczną predyspozycją
W ostatnich badaniach z zakresu alergologii i dermatologii zidentyfikowano 3 główne uwarunkowane genetycznie czynniki determinujące rozwój atopowego zapalenia skóry u dzieci:
- predyspozycja do reakcji alergicznych;
- naruszenie funkcjonowania bariery naskórkowej;
- łańcuch patologicznych reakcji układu odpornościowego, wywołujący zmiany alergiczne w skórze.
Wrodzoną skłonność do atopowego zapalenia skóry u dzieci wyjaśniają następujące przyczyny:
- uszkodzenie kontroli genetycznej tworzenia cytokin (głównie IL-4, IL-17);
- zwiększona synteza immunoglobuliny E;
- oryginalność odpowiedzi na działanie alergenów;
- reakcje nadwrażliwości na alergeny.
Obecnie znanych jest ponad 20 genów (SELP, GRMP, SPINK5, LEKTI, PLA2G7 i inne, loci 1q23-q25, 13q14.1, 11q12-q13, 6p21.2-p12, 5q33.2, 5q32), umownie podzielonych na 4 główne klasy z mutacjami, w których istnieje duże prawdopodobieństwo wystąpienia atopowego zapalenia skóry u dzieci:
- Geny, których obecność zwiększa ryzyko rozwoju choroby z powodu wzrostu całkowitej immunoglobuliny E.
- Geny odpowiedzialne za odpowiedź IgE.
- Geny, które powodują zwiększoną reakcję skóry na bodźce niezwiązane z atopią.
- Geny biorące udział w realizacji zapalenia z udziałem interleukin, bez połączenia z immunoglobuliną E.
Oprócz cech odpowiedzi immunologicznej, lokalne mechanizmy powstawania atopowego zapalenia skóry u dzieci są dziedzicznie z góry określone:
- masowe nagromadzenie komórek Langerhansa (makrofagów śródnaskórkowych) i eozynofili w skórze, które są przez długi czas odporne na apoptozę;
- większa liczba receptorów immunoglobuliny E na błonach tych komórek w porównaniu ze zdrowymi dziećmi;
- niewystarczająca produkcja ceramidów, które są istotnym składnikiem ścian komórkowych;
- nadmierne wrażliwe unerwienie skóry;
- naruszenie przepuszczalności bariery skórnej.
Głównym czynnikiem warunkującym nieadekwatność funkcjonowania bariery skórnej u dzieci z atopowym zapaleniem skóry są mutacje w genie kodującym białko flaggryny (FLG), główne białko hydrofilowe warstwy naskórka. Białko to jest skoncentrowane w komórkach skóry i pełni funkcję bariery ochronnej, zapobiegając przenikaniu agresywnych substancji z zewnątrz przez naskórek. W obecności wadliwych genów odpowiedzialnych za kodowanie flaggryny cierpi mechaniczna funkcja ochronna skóry, która powoduje przechodzenie przez nie różnych alergenów, z jednoczesnym rozwojem alergicznego zapalenia skóry.
Defekty genu flaggryny, oprócz obniżenia skuteczności ochrony fizycznej, prowadzą do zwiększenia przezskórnej utraty wody endogennej i uszkodzenia komórek naskórka odpowiedzialnych za syntezę keratyny, która jest przyczyną zmian stanu skóry u dzieci z atopowym zapaleniem skóry.
Ostatnie badania potwierdziły także uwarunkowany genetycznie defekt w syntezie peptydów przeciwdrobnoustrojowych w strukturach skóry, które są niezbędne do pełnej ochrony przeciwwirusowej, przeciwgrzybiczej i przeciwbakteryjnej.
Pomimo obecności wadliwych genów, których mutacje mogą prowadzić do rozwoju choroby, atopowe zapalenie skóry u dzieci nie rozwija się w 100% przypadków. Do realizacji genetycznej predyspozycji do atopowego zapalenia skóry konieczny jest wpływ niektórych czynników środowiska zewnętrznego i wewnętrznego, z których główne to:
- niekorzystna ciąża, poród, okres poporodowy;
- niewłaściwe zachowania matki w okresie ciąży i karmienia piersią: spożywanie pokarmów bogatych w antygeny, do których należą np. owoce cytrusowe, truskawki, czekolada, czerwona ryba, napoje zawierające etanol, białko jaja, orzechy itp. (prowokuje do manifestacji atopowe zapalenie skóry w ponad połowie przypadków);
- późne przystawienie do piersi lub odmowa karmienia od pierwszych dni;
- stosowanie niedostosowanej mieszanki do sztucznego karmienia;
- wprowadzenie do diety dziecka zakazanych (lub niezalecanych dla jego wieku) pokarmów;
- choroby przewodu pokarmowego;
- dysbakterioza flory jelitowej (niedobór lakto- i bifidobakterii wraz z nadmiernym wzrostem populacji Staphylococcus aureus, Escherichia coli, grzybów Candida itp.), co stwarza warunki do penetracji alergenów pokarmowych przez nabłonek jelit (stwierdzono u około 9 na 10 dzieci z atopowym zapaleniem skóry);
- dysfunkcja autonomiczna;
- wysoki ładunek antygenowy;
- niekorzystna sytuacja ekologiczna;
- obecność ognisk przewlekłej infekcji u dziecka (przyczynia się do rozwoju uczulenia bakteryjnego).
Alergeny pokarmowe, najczęściej wywołujące początek patologicznych reakcji immunochemicznych i pełniące rolę czynnika wyzwalającego rozwój atopowego zapalenia skóry u dzieci, to często:
- białka mleka krowiego (86%);
- jajo kurze (82%);
- ryby (63%);
- zboża (45%);
- warzywa i owoce koloru pomarańczowego i czerwonego (43%);
- orzeszki ziemne (38%);
- białka sojowe (26%).

Niedożywienie matki podczas karmienia piersią jest czynnikiem predysponującym do atopowego zapalenia skóry
Znaczenie alergii pokarmowej jako przyczyny atopowego zapalenia skóry u dzieci istotnie maleje wraz z wiekiem, ale jednocześnie wzrasta znaczenie alergenów wziewnych: domowych (38%), naskórkowych (35%) i pyłkowych (32%).
Formy choroby
W zależności od obrazu morfologicznego atopowego zapalenia skóry u dzieci wyróżnia się następujące formy:
- wysiękowy - zaczerwienienie skóry o różnym nasileniu i obrzęku, liczne swędzące wysypki (często symetryczne) w postaci grudek, pęcherzyki na tle wilgoci, przechodzące w erozję, pokryte strupami podczas gojenia;
- rumieniowo-płaskonabłonkowa - wysypka grudkowa, której towarzyszy silny świąd, powstawanie wielokrotnych drapania na tle suchej skóry;
- liszajowate - dominuje zgrubienie i wzmocnienie wzoru skóry, umiarkowana infiltracja, suchość;
- prurigoid - wiele izolowanych gęstych grudek, zwieńczonych małymi pęcherzykami, na tle wzmocnionego wzoru skóry, częściej obserwuje się zmiany w projekcji naturalnych fałdów i fałdów.
W zależności od ciężkości atopowe zapalenie skóry u dzieci dzieli się na łagodne, umiarkowane i ciężkie.
Przy łagodnym atopowym zapaleniu skóry występuje miejscowa zmiana skórna (nie przekraczająca 5% całkowitej powierzchni), niezbyt intensywny świąd, który nie wpływa na sen dziecka, łagodne objawy skórne (lekkie zaczerwienienie, kleistość, pojedyncze grudki i pęcherzyki), zaostrzenia nie częściej niż dwa razy w roku.
Umiarkowana postać choroby charakteryzuje się rozległymi zmianami skórnymi, dość intensywnym świądem, co negatywnie wpływa na jakość życia pacjenta, wyraźnymi zmianami zapalnymi skóry, wzrostem regionalnych węzłów chłonnych, zaostrzenia rozwijają się 3-4 razy w roku.

Typowe obszary atopowego zapalenia skóry
Postać ciężka charakteryzuje się zaangażowaniem ponad 50% skóry w proces zapalny, intensywnym, wyczerpującym, silnie zaburzającym jakość życia swędzeniem, intensywnym zaczerwienieniem i obrzękiem tkanek miękkich, wielokrotnymi zadrapaniami, pęknięciami, erozją, zaangażowaniem wszystkich grup węzłów chłonnych w proces patologiczny, ciągłym nawracającym przebiegiem.
Okresy chorobowe:
- ostry;
- podostry;
- remisja (pełna lub niekompletna).
Według rozpowszechnienia procesu:
- ograniczone atopowe zapalenie skóry - mniej niż 5% powierzchni skóry jest zaangażowanych w proces zapalny;
- często - dotyczy nie więcej niż 50% skóry;
- rozproszone - ponad 50% powierzchni skóry jest zaangażowanych w proces zapalny.
Gradacja
W zależności od wieku atopowe zapalenie skóry u dzieci przechodzi przez kilka etapów, które charakteryzują się określonym obrazem morfologicznym:
- etap niemowlęcy - trwa od urodzenia do 2 lat i objawia się ostrym, płaczącym zapaleniem skóry twarzy (czoło, policzki, czasem szyja), skóry głowy, zewnętrznej powierzchni nóg i pośladków;
- etap dziecięcy - trwa od 2 do 13 lat, przeważają zjawiska lichenizacji, typową lokalizacją zmian zapalnych są fałdy i fałdy skórne, ponad połowa dzieci jest zaangażowana w proces zapalny tkanek miękkich twarzy (tzw. twarz atopowa), wysypki w tym okresie są zlokalizowane w obszary powierzchni zgięciowych kończyn, dołu łokciowego i podkolanowego;
- stadium młodzieńczo-dorosłe - występuje ostro uwydatniony wzór skóry, zgrubienie skóry, jej suchość i łuszczenie, typowymi miejscami umiejscowienia zmian zapalnych są skóra twarzy, górnej części ciała, prostowniki kończyn.
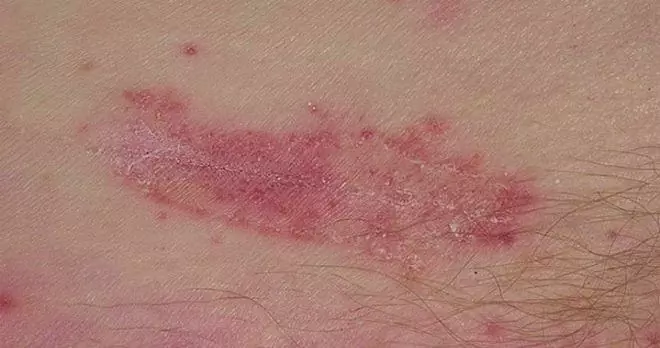
Objawy atopowego zapalenia skóry u dzieci
Główne objawy atopowego zapalenia skóry u dzieci:
- przekrwienie i obrzęk skóry;
- polimorficzne wysypki skórne (grudki, pęcherzyki), zwykle symetryczne, pojedyncze lub ze skłonnością do zrostów;
- wzmocnienie i zagęszczenie wzoru skóry;
- płacz skóry;
- erozja powierzchni objętej stanem zapalnym;
- zadrapania (ślady zadrapań);
- pojawienie się strupów na powierzchni pęcherzyków podczas gojenia uszkodzeń skóry;
- sucha skóra, łuszczenie się, pękanie;
- swędzenie skóry o różnym nasileniu (od nieistotnego do bolesnego, zakłócającego sen i znacznie pogarszającego jakość życia pacjenta), w zależności od nasilenia atopowego zapalenia skóry;
- możliwe jest pojawienie się ognisk depigmentacji w miejscu zmian zapalnych po ich ustąpieniu.

Zewnętrzne objawy atopowego zapalenia skóry u dzieci
Intensywność bolesnych objawów zmniejsza się, gdy proces zapalny ustępuje w okresie podostrym. Przy niepełnej remisji minimalne objawy pozostają w postaci ognisk łuszczenia, suchości i drobnych śladów drapania. W okresie stabilnej remisji można określić efekty resztkowe w postaci złuszczania, suchości i ognisk hiper- lub depigmentacji w miejscach zmian zapalnych skóry.
Diagnostyka
W większości przypadków atopowe zapalenie skóry u dzieci ustala się na podstawie charakterystycznego obrazu klinicznego i dziedzicznej anamnezy alergicznej, ponieważ nie ma laboratoryjnych ani instrumentalnych metod diagnostycznych, które jednoznacznie potwierdzają lub odrzucają obecność choroby.
W 1980 roku JM Hanifin i G. Rajka zaproponowali kryteria rozpoznawania atopowego zapalenia skóry u dzieci (4 główne i ponad 20 dodatkowych). Dla rzetelnego potwierdzenia diagnozy konieczne było posiadanie co najmniej 3 kryteriów z obu grup; w połowie lat 90. ubiegłego wieku kryteria te zostały zrewidowane ze względu na ich nieporęczność, ale nawet w zmodyfikowanej formie nie znalazły szerokiego zastosowania w praktyce pediatrycznej.
W 2007 r. W Wielkiej Brytanii opracowano dokument pojednawczy dotyczący egzemy atopowej u dzieci, w którym proponuje się potwierdzenie obecności atopowego zapalenia skóry u dzieci ze świądem w połączeniu z trzema lub więcej z poniższych:
- obecność zapalenia skóry na powierzchni zginaczy kończyn, obejmująca fałdy skórne (łokciowe lub podkolanowe) lub obecność zapalenia skóry na policzkach i / lub na powierzchniach prostowników kończyn u dzieci poniżej 18 miesiąca życia;
- historia zapalenia skóry;
- zwykła sucha skóra w ciągu ostatniego roku;
- obecność astmy oskrzelowej lub alergicznego nieżytu nosa (lub obecność chorób atopowych u krewnych pierwszego rzutu);
- manifestacja zapalenia skóry do dwóch lat.
Duże znaczenie w diagnostyce atopowego zapalenia skóry u dzieci mają następujące objawy: nasilona dziedziczność chorób alergicznych, oznaki wskazujące na związek między zaostrzeniem zapalenia skóry z alergenami niezakaźnymi (pokarm, naskórek, pyłki) a pozytywnym efektem wyeliminowania kontaktu z domniemanym alergenem.
Laboratoryjne metody badawcze stosowane w diagnostyce atopowego zapalenia skóry u dzieci:
- badanie poziomu immunoglobulin E ogólnych i swoistych dla alergenu (uzyskane dane ocenia się ostrożnie ze względu na dużą liczbę wyników fałszywie dodatnich i fałszywie ujemnych u dzieci poniżej 3 roku życia);
- oznaczanie przeciwciał klasy E przeciwko Staphylococcus aureus i jego egzotoksynom, grzyby (identyfikacja ewentualnego uczulenia bakteryjnego);
- test prowokacyjny z otwartym jedzeniem;
- ustawienie testów skórnych (test iniekcyjny, testy skaryfikacji skóry, testy aplikacyjne).
Leczenie atopowego zapalenia skóry u dzieci
Leczenie atopowego zapalenia skóry u dzieci powinno obejmować środki w następujących obszarach:
- eliminacja prowokatorów (alergizujących i niealergizujących) zaostrzających chorobę;
- lokalna terapia zewnętrzna;
- terapia ogólnoustrojowa, która jest stosowana w przypadku nieskuteczności działań eliminacyjnych i stosowania czynników zewnętrznych lub w przypadku wystąpienia powikłań infekcyjnych (zakażenie powierzchni objętej stanem zapalnym).
U dzieci poniżej 12 miesiąca życia manifestacja atopowego zapalenia skóry w przeważającej większości przypadków jest wywoływana przez spożycie alergenów pokarmowych; u starszych dzieci taka zależność nie jest wyraźnie określona.
Działania eliminacyjne należy przeprowadzić nie tylko w odniesieniu do alergenów pokarmowych, ale także alergenów domowych i pyłkowych. Wyeliminowanie kontaktu dziecka z atopowym zapaleniem skóry ze zwierzętami domowymi, produktami wełnianymi, futrzanymi lub puchowymi może znacznie zmniejszyć kliniczne objawy choroby i zmniejszyć jej nasilenie. Stworzenie hipoalergicznego środowiska i diety jest warunkiem skutecznego leczenia atopowego zapalenia skóry u dzieci.
Leki stosowane w miejscowej terapii atopowego zapalenia skóry u dzieci:
- leki hormonalne (glukokortykosteroidy) o minimalnym spektrum przeciwwskazań i braku działania ogólnoustrojowego, a także o silnym działaniu przeciwzapalnym (aceponian metyloprednizolonu, dipropionian alklometazonu, furoinian mometazonu);
- inhibitory kalcyneuryny;
- Niesteroidowe leki przeciwzapalne;
- w przypadku zakażenia powierzchni objętej stanem zapalnym stosuje się preparaty złożone zawierające, oprócz miejscowych glikokortykosteroidów, składniki przeciwbakteryjne i przeciwgrzybicze;
- korneoterapia [przywracanie integralności skóry za pomocą środków odżywiających i nawilżających (emolliantów), mających na celu nasycenie wodą i odżywienie naskórka];
- leki przeciwhistaminowe.
Leczenie systemowe atopowego zapalenia skóry u dzieci:
- leki przeciwhistaminowe;
- stabilizatory błon komórek tucznych;
- leki glukokortykosteroidowe;
- leki przeciwbakteryjne (z dodatkiem infekcji bakteryjnej);
- korekta współistniejącej patologii (leczenie chorób przewodu żołądkowo-jelitowego, przyjmowanie leków metabolicznych i terapia przeciwutleniająca, normalizacja stanu funkcjonalnego układu nerwowego, odkażanie ognisk przewlekłej infekcji);
- pre- i probiotyki;
- enterosorbenty;
- immunomodulatory;
- leki immunosupresyjne.
Oprócz farmakoterapii w kompleksowym leczeniu atopowego zapalenia skóry u dzieci pokazano fizjoterapeutyczne metody ekspozycji: naświetlanie promieniami UV-A i UV-B, akupunktura, hiperbaria tlenowa, magnetoterapia, laseroterapia. Znaczące pozytywne rezultaty w zmniejszaniu nasilenia bolesnych objawów daje leczenie sanatoryjno-uzdrowiskowe w suchym klimacie morskim.

Cele leczenia atopowego zapalenia skóry u dzieci
Możliwe komplikacje i konsekwencje
Najgroźniejszym powikłaniem atopowego zapalenia skóry jest infekcja zadrapań i płaczu (przyczepienie się infekcji bakteryjnej, wirusowej lub grzybiczej): liszajec, zapalenie mieszków włosowych, czyrak, liszajec paciorkowcowy, kątowe zapalenie jamy ustnej, różyczka, rumień wysiękowy, infekcje pyiformis i wrzodziejące, inne infekcje zlokalizowane w różnych obszarach skóry, częściej na twarzy, kończynach, tułowiu.
Skutkiem zakażenia powierzchni rany może być posocznica, aw skrajnie ciężkich przypadkach śmierć.
Oprócz cierpienia fizycznego atopowe zapalenie skóry często wywołuje zmiany w stanie psychicznym dziecka. Utrzymujące się, rozdzierające swędzenie i dyskomfort spowodowany wysypką skórną wywołują reakcje asteno-neurotyczne (bezsenność w nocy, senność w ciągu dnia, drażliwość, płaczliwość, zmniejszona aktywność, niepokój, odmowa jedzenia itp.), Defekty kosmetyczne utrudniają interakcje społeczne z rówieśnicy.
Prognoza
Najbardziej aktywny przebieg atopowego zapalenia skóry u dzieci obserwuje się w młodym wieku. Wraz z wiekiem objawy choroby zwykle ustępują, stają się mniej wyraźne, częstość zaostrzeń znacznie się zmniejsza. W większości przypadków atopowe zapalenie skóry u dzieci ustępuje samoistnie w ciągu 3-5 lat, rzadziej w okresie dojrzewania.
Jeśli objawy atopii utrzymują się w wieku dorosłym, objawy obserwuje się przez 30-40 lat, stopniowo ustępując, również samoistnie ustępując w przyszłości.
Rokowanie jest najkorzystniejsze w przypadku kompleksowego leczenia, przestrzegania zaleceń żywieniowych i stworzenia hipoalergicznego środowiska.
Zapobieganie
- Eliminacja prowokatorów kulinarnych.
- Zapewnienie odpowiedniej wentylacji w gospodarstwach domowych.
- Utrzymanie optymalnej wilgotności, temperatury i czystości powietrza.
- Odmowa używania mebli i elementów wyposażenia wnętrz mogących służyć jako odkurzacze (dywany, książki, kwiaty, ciężkie zasłony, meble tapicerowane, pluszaki).
- Zakaz używania poduszek i koców z pierza i puchu.
- Odmowa trzymania zwierząt domowych, ptaków i akwariów.
- Odmowa noszenia ubrań wykonanych z futra i wełny.
- Obserwacja ambulatoryjna przez alergologa.
- Długotrwały zabieg leczniczy latem.
- Przeprowadzanie zabiegów odtwórczych (utwardzanie, naświetlanie UV, masaż).
Jednym z głównych środków zapobiegawczych, które mogą znacznie zmniejszyć nasilenie objawów choroby, jest przestrzeganie diety hipoalergicznej w przypadku atopowego zapalenia skóry u dzieci:
- zmniejszenie diety lub całkowite odrzucenie pokarmów stymulujących produkcję histaminy, prowokatora stanów zapalnych alergicznych (owoce cytrusowe, ryby, mleko krowie, zbyt słodkie potrawy, przyprawy, orzechy, czerwone owoce i warzywa itp.);
- ułamkowe, częste posiłki;
- wprowadzenie do diety produktów mlecznych fermentowanych, świeżych ziół, zielonych owoców i warzyw, bezglutenowych zbóż, wołowiny, mięsa króliczego, indyka;
- wystarczające spożycie wody;
- odmowa napojów słodkich, gazowanych lub zawierających barwniki i konserwanty.
Film z YouTube powiązany z artykułem:

Olesya Smolnyakova Terapia, farmakologia kliniczna i farmakoterapia O autorze
Wykształcenie: wyższe, 2004 (GOU VPO "Kurski Państwowy Uniwersytet Medyczny"), specjalność "Medycyna ogólna", dyplom "Lekarz". 2008-2012 - doktorantka Wydziału Farmakologii Klinicznej KSMU, Kandydat Nauk Medycznych (2013, specjalność „Farmakologia, Farmakologia Kliniczna”). 2014-2015 - przekwalifikowanie zawodowe, specjalność „Zarządzanie w edukacji”, FSBEI HPE „KSU”.
Informacje są uogólnione i podane wyłącznie w celach informacyjnych. Przy pierwszych oznakach choroby skontaktuj się z lekarzem. Samoleczenie jest niebezpieczne dla zdrowia!